
A legtöbb ember nem látja a lehetséges veszélyt a kis hámdaganatok megjelenésében a testen, de a papillómák nem csak kozmetikai hibák. Egyes esetekben visszafordíthatatlan következményekhez vezethetnek. A növekedések a HPV fertőzés eredményeként jelennek meg - egy rendkívül fertőző vírus, amelynek több mint 100 genotípusa van, és egyes típusai onkológiai folyamatok kialakulását idézhetik elő. A papillomavírussal könnyen megfertőződhet, ezért a fertőzés elkerülése érdekében tudnia kell, hogyan terjed a humán papillomavírus, és milyen tényezők járulnak hozzá a virionok terjedéséhez.
A HPV fertőzés minden módja
Az a tendencia, hogy azokban a családokban, ahol egy vírushordozó van, az esetek 50-70%-ában a körülötte lévők megfertőződnek. A fő veszély az, hogy a fertőzés a szervezetbe jutva nem jelentkezik azonnal, így az ember hosszú ideig nem tud a fertőzésről, és továbbra is szoros kapcsolatban áll rokonaival.

Fontos!
A HPV külső megnyilvánulásainak hiánya nem garantálja, hogy a fertőzött személy teljes biztonságban van szűk köre számára.
Fertőzés háztartási érintkezés útján
A vírushordozó kórokozó viriont (vírusrészecskét) továbbíthat egy egészséges embernek:
- Rendes tapintható érintkezés, például ölelés, kézfogás. A HPV-fertőzés valószínűsége nő, ha bőrelváltozások vannak (még kis sebek, horzsolások vagy karcolások is elegendőek ahhoz, hogy a fertőzés behatoljon az egészséges testbe);
- Beteg személy személyes tárgyainak használata. A vírusrészecskék hosszú ideig élhetnek ágyneműn, törölközőn, fehérneműn, mosogatórongyon és egyéb napi használatra szánt termékeken;
- Csókolózás közben. A HPV DNS nem csak a hámrétegen található, hanem a fertőzött személy összes biológiai folyadékában is jelen van, ezért nyállal átterjedhet egy csók során.
Ezenkívül HPV-vel megfertőződhet nyilvános helyeken, például szaunában, uszodában, fitneszközpontban, ahol nagy tömegek vannak, akik közül sokan figyelmen kívül hagyják az alapvető védekezési szabályokat. Ezért kizárólag személyes higiéniai és háztartási termékeket kell használnia.
A vírus szexuális átvitele
A humán papillomavírus fertőzés leggyakoribb átviteli módja a szexuális érintkezés. Ha az egyik partner, akár férfi, akár nő, vírushordozó, akkor a HPV-fertőzéshez elegendő egyszeri nemi kapcsolat (a fertőzés az esetek 95%-ában fordul elő).
A vírus bármilyen szexuális interakció útján terjed, legyen az orális, vaginális vagy anális szex, míg a condylomák jelenléte a partner anogenitális területén akár 100%-kal is növeli a fertőzés kockázatát.
Érdekes, hogy még az óvszer sem képes teljesen megvédeni az esetleges fertőzésektől:
- Először is, a papillómás kiütések nemcsak a nemi szerveken, hanem az ágyékban és a végbélnyílásban is lokalizálhatók. Ezért a test nem védett területeivel érintkezve a vírus könnyen átterjedhet egyik partnerről a másikra;
- Másodszor, a latex, amelyből az óvszer készült, meglehetősen nagy pórusokkal rendelkezik. A vírusrészecskék akadálytalanul behatolnak rajtuk.
Az onkogén szempontból veszélyes papillomavírus-típusok fertőzése főként szexuális érintkezés során fordul elő. Ha a HPV rákkeltő típusát átadják a nőknek, akkor neoplázia alakul ki náluk, amely méhnyakrákká alakulhat.
Annak ellenére, hogy a nemi szervek onkológiai patológiái kevésbé gyakoriak a férfiaknál, a genitális papillómák jelenléte növeli a rosszindulatú daganatok kockázatát. Ha az orális szex során karcinogén vírussal való fertőzés történik, megnő a mandularák kialakulásának valószínűsége.
Függőleges fertőzés (anyától gyermekig)
A gyermekek az anyaméhben vagy közvetlenül a születés pillanatában (a természetes születési csatornán való áthaladás során) megfertőződhetnek a papillomavírussal. Ezenkívül, ha az anya HPV-je előrehalad (aktív fázisban van), akkor a baba fertőzésének kockázata nő.

Az intrauterin fertőzés rendkívül ritka, mivel a placenta képes megvédeni az embriót számos patogén tényezőtől, beleértve a vírusfertőzéseket is. Valamivel gyakrabban rögzítik azokat az eseteket, amikor a fertőzött anya születési csatornáján áthaladó HPV csecsemőre terjed.
Születéskor a gyermek gége és légcső nyálkahártyája érintett, ami ezt követően visszatérő légúti papillomatosishoz (RRP) vezet. Ez egy veszélyes patológia, amely veszélyt jelent a baba életére. Az RRP-ben szenvedő gyermekeknél 1-2 év alatt jóindulatú daganatok alakulnak ki a légcsőben és a gégeben, amelyek elzárják a légutakat és fulladást okoznak.
Ilyen helyzetben csak a papillomatikus növedékek műtéti eltávolítása segít, azonban a daganatok általában a pusztulás után is újra megjelennek. Azoknak a szülőknek, akiknek gyermekei RRP-ben szenvednek, gondosan figyelemmel kell kísérniük immunrendszerük állapotát, mivel a csökkent immunitás növeli a visszaesés kockázatát.
Egyes anyának készülő nők attól tartanak, hogy a papillomavírust a gyermek örökölheti, de ez nem így van. A fertőzés útjait fent leírtuk, az örökletes tényező teljesen kizárt - a HPV egy vírus, amely nem terjed genetikailag.
A fertőzés autoinokulációs módszere
Az önfertőzés (autoinokuláció) a fertőzés meglehetősen gyakori típusa. A fertőzött személynek meg kell értenie, hogy a daganatok bármilyen traumája további növekedéseket válthat ki.
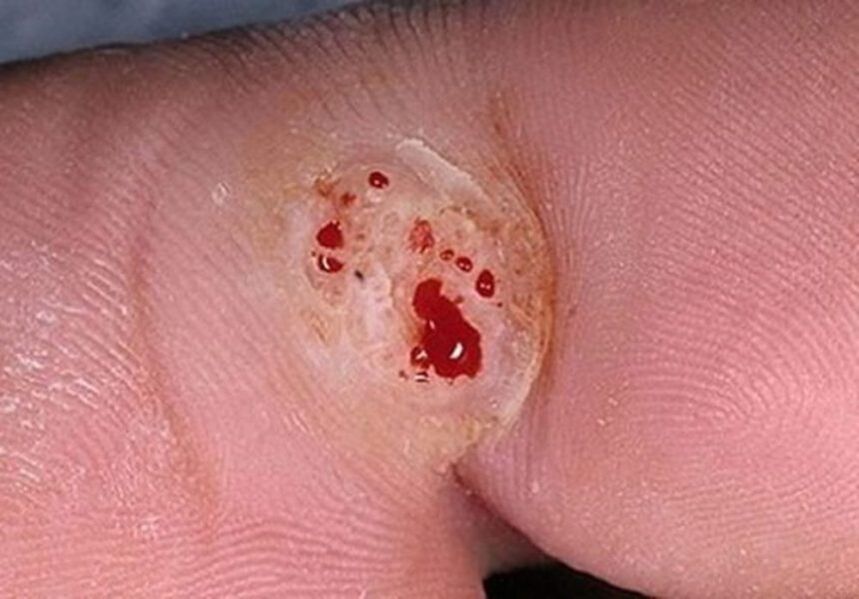
Az arcon, a nyakon, a hónaljban vagy az ágyékban lokalizált papillómákat gyakran borotvával levágják, megkarcolják vagy elszakítják a higiéniai eljárások során. Ha a növekedés épsége megszakad, a vér kiszivárog belőle, és a test egészséges szomszédos területeire áramlik. Mivel a vírusrészecskék a beteg minden biológiai folyadékában jelen vannak, a tiszta hámba jutó vér a fertőzés terjedését és többszörös papillómás kiütések kialakulását okozza.
Ezenkívül, amikor a növedékeket körmökkel karcolják, a patogén hám részecskéi maradnak a lemezek alatt, ami szintén gyakran hozzájárul az önfertőzéshez. Például, miután egy személy megkarcolta a körmével egy papillómát, és hirtelen úgy dönt, hogy megvakarja a fülét vagy az orrát, akkor ha a hám legkisebb károsodása is megtörténik, a vírus biztosan „megtelepszik" benne, majd megnyilvánul. mint jellegzetes növedékek.
A szervezetbe való bejutást követően a HPV aktiválódása nem figyelhető meg azonnal, a vírus bizonyos feltételeket igényel a teljes működéshez.
Mikor és mi váltja ki a HPV aktiválódását
Azt, hogy a papillomavírus milyen gyorsan és aktívan kezd el viselkedni a fertőzés után, a fertőzött személy immunállapota határozza meg. A HPV az immundependens vírusok csoportjába tartozik, így az immunvédelem csökkenése során aktiválódik.
Egy egészséges ember szervezete még a fertőzés után is képes elegendő mennyiségű antitestet termelni ahhoz, hogy teljes mértékben ellenálljon a vírustámadásoknak. Az ilyen embereknél a betegség látensen (alvó üzemmódban) folytatódik, így a testen nincsenek hámdaganatok.
Ha az immunrendszer legyengül, lényegesen kisebb mennyiségben termel antitesteket, amelyek nem képesek önállóan elnyomni a vírust, majd a HPV papillómás kiütések kialakulásával aktiválódik. A következő kedvezőtlen tényezők provokálhatják a papillomavírus aktív fázisba való átmenetét:
- bármely nemrégiben elszenvedett fertőző természetű patológia;
- orális fogamzásgátlók hosszú távú alkalmazása;
- citosztatikus gyógyszerek ellenőrizetlen használata (elnyomja az immunrendszert);
- diszfunkció az endokrin rendszerben;
- a gasztrointesztinális traktus kóros állapota, különösen a bélrendszeri dysbiosis;
- gyakori stresszhez, idegességhez, fáradtsághoz kapcsolódó pszicho-érzelmi rendellenességek;
- helmint fertőzések;
- gyakori gyulladásos bőrbetegségek;
- rossz szokások jelenléte (dohányzás, alkoholfogyasztás, drogok).
Fontos!
Minden olyan tényező, amely csökkenti az emberi immunrendszer hatékonyságát, HPV aktiválódást okozhat.
Az első növekedések kialakulása okot ad az orvoshoz. Nincs szükség öngyógyításra, mivel bizonyos esetekben a papillómák nem megfelelő terápiája rákos daganatok kialakulásához vezet.
A papillomavírus kezelése
Mivel a papillomavírus gyógyítására alkalmas gyógyszereket még nem találták fel, 30 éves kor után lehetetlen teljesen eltávolítani a szervezetből. A HPV eliminációjának eseteit csak 25 év alatti fiataloknál regisztrálják.
A papillomatosis kezelése három irányban történik:
- a vírusaktivitás elnyomása (látens állapotba való visszaállítása) vírusellenes gyógyszerek szedésével;
- a páciens immunállapotának növelése interferon gyógyszerek alkalmazásával;
- kóros neoplazmák megsemmisítése minimálisan invazív hardveres technikákkal;
- citosztatikus gyógyszereket írnak fel, ha nagy a valószínűsége a papillómák rosszindulatú daganatának (megzavarják az atipikus sejtek osztódási folyamatát).
Az orvos által felírt vírusellenes gyógyszerek szájon át, helyileg, injekcióban vagy rektálisan alkalmazhatók:

- Tabletták (szájon át);
- Gélek, kenőcsök (külső használatra);
- Injekciók (lövések);
- Kúpok (rektális kúpok).
Az immunmodulátor gyógyszereket különböző formákban is fel lehet írni, leggyakrabban tabletták és gélek a daganatok külső kezelésére.
Citosztatikumokat írnak fel, ha a diagnózis után megállapítást nyer, hogy a papillómás kiütéseket egy erősen onkogén típusú HPV váltja ki.
A kóros daganatok eltávolítására leggyakrabban használt destruktív technikák a következők:
- Elektrokoaguláció– a növedékek kauterizálása elektromos árammal. Az eljárás fájdalmas és észrevehető hegeket hagy maga után;
- Krioterápia– a papillóma folyékony nitrogén hatására lefagy, nem hagy nyomot maga után, de az eljárás kis felületi daganatok eltávolítására javasolt;
- Lézeres megsemmisítés- felületes és mély papillómák eltávolítására alkalmas, jó kozmetikai hatás lehetővé teszi a nyílt testrészeken történő alkalmazást;
- Rádióhullám technika– a növedékek érintésmentes eltávolítását végezzük, rövid gyógyulási periódussal, a beavatkozást követően nincsenek nyomok, hegek.
A kúra befejezése után ne felejtse el a megelőző orvosi vizsgálatokat. Rendszeresen (lehetőleg évente) meg kell vizsgálni a HPV-t, és gondosan ellenőrizni kell az immunrendszer állapotát.















